出生前診断は出産前にダウン症(21トリソミー)など胎児の病気を知ることができる一方、中絶(堕胎)の判断材料となるのでは、といった倫理的な問題が議論されています。本記事では出生前診断の倫理的課題や法律、中絶の選択についてを医師が解説します。
お腹の赤ちゃんのことを想い、出生前診断を検討する中で、検査後の選択肢についても考えておく必要があります。
とくに、羊水検査などで陽性の結果が出た場合の人工妊娠中絶は、法律や倫理観にも関わるデリケートな問題です。
インターネット上にはさまざまな情報が錯綜しており、正確な知識を得にくいと感じるかもしれません。
本記事では、人工妊娠中絶が認められる条件から具体的な種類や手順、関連する法律まで解説します。
ぜひご自身とパートナーにとって、最善の道を考えるためにお役立てください。
お母さんと赤ちゃんのために
NIPT検査で安心を
詳しくはこちら
中絶とは
中絶の正式名称は「人工妊娠中絶」です。
これは、お腹の中の赤ちゃんが母体の外で生命を維持できない時期に、手術や薬などの人工的な方法を用いて妊娠を中断させることを指します。
日本では、母体保護法という法律に基づいて行われる医療行為です。
中絶が可能な期間は、妊娠21週6日までです。
妊娠週数によって手術の方法や母体への心身の負担が大きく異なるため、慎重な判断が求められます。
費用については健康保険が適用されず、全額が自己負担です。
中絶は、法律で定められた条件を満たした場合にのみ、指定された医師によって実施されます。
中絶が認められるケース
人工妊娠中絶は、いかなる場合でも自由に選択できるわけではありません。
母体の生命と健康を守ることを目的とした「母体保護法」に基づき、特定の条件を満たす場合にのみ認められています。
個人の希望だけで行えるものではないことを、理解しておくことが肝心です。
ここでは、中絶が法的に認められるおもな3つのケースについて解説します。
- 妊娠22週未満の場合
- 出生前診断によって遺伝子異常が確認された場合
- 妊娠・分娩による母体の負担が大きい場合
これらの条件は、中絶という選択が母体保護の観点から適切であるかを判断するための基準となります。
妊娠22週未満の場合
母体保護法では、人工妊娠中絶が許されるのは妊娠21週6日までです。
妊娠22週0日以降は、いかなる理由があっても中絶を行えません。
これは、妊娠22週が、赤ちゃんが母体の外でも医療の助けによって生きられる可能性が出てくる「生存限界」と考えられているためです。
この時期を過ぎると、法律上、お腹の赤ちゃんは1人の人間として扱われるようになります。
そのため、中絶という選択肢を考える場合は、この時間的な制約を必ず念頭に置かなければなりません。
また、妊娠12週を境に「初期中絶」と「中期中絶」に区別されます。
中期中絶は母体への心身の負担が格段に大きく、入院も必要となるため、より慎重な判断と早期の決断が求められます。
出生前診断によって遺伝子異常が確認された場合
母体保護法では「胎児の障害や疾患」を直接の理由として、人工妊娠中絶を行うことは認められていません。
しかし、実際には出生前診断で陽性の確定診断を受けた方の約9割が中絶を選択しているという実情があります。
この場合、法律上は「経済的理由により母体の健康を著しく害するおそれがある」という項目が適用されるのが一般的です。
つまり「障害のある子を育てることへの精神的・経済的な負担が、心身の健康を著しく損なうおそれがある」と指定医が判断した場合に、中絶が行われます。
これは「命の選別」につながるという倫理的な議論もあり、複雑な問題です。
妊娠・分娩による母体の負担が大きい場合
母体保護法では「妊娠の継続または分娩が身体的または経済的理由により母体の健康を著しく害するおそれのあるもの」の場合に中絶を認めています。
これは、中絶が許可されるもっとも大きな理由の1つです。
身体的理由は、お母さん自身が重い病気を抱えており、妊娠を続けることや出産に耐えることが生命の危険に関わると医師が判断するケースを指します。
一方、「経済的理由」とは、深刻な貧困や多額の借金などにより、子育てが極めて困難な状況を指します。
その精神的なストレスが、お母さんの心身の健康を著しく害すると判断される場合に適用。
最終的な判断は、都道府県から指定を受けた母体保護法指定医によって慎重に行われます。
中絶(堕胎)の種類
人工妊娠中絶の方法は、1つだけではありません。
妊娠週数や医療機関の方針に応じて、いくつかの選択肢が存在します。
ここでは、以下3つの方法を紹介します。
- そうは法
- 吸引法
- 経口中絶
どの方法が最適かは医師が専門的な観点から判断しますので、事前に説明を受けることが大切です。
そうは法
おもに妊娠12週未満の初期中絶で行われてきた、従来の手術方法です。
鉗子(かんし)という器具で胎児や胎盤などを取り出したあと、スプーン状の「キュレット」という器具を使って子宮内の組織を掻き出します。
この方法は、医師の経験や技術に頼る側面が大きく、手探りで処置を行うため、子宮の壁を傷つけてしまうリスクがゼロではありません。
子宮内膜に過度なダメージが加わると、将来の妊娠に影響を及ぼす可能性も指摘。
世界保健機関(WHO)は、より安全性が高いとされる吸引法を推奨しています。
そのため、現在では掻爬法を行う医療機関は減少し、吸引法へ切り替える動きが主流となっています。
吸引法
おもに妊娠12週未満の初期中絶で用いられる手術方法です。
細い管状の器具を子宮の中に挿入し、掃除機のようにポンプで吸引することで子宮内容物を取り出します。
手動のポンプで行うMVA(手動真空吸引法)と、電動ポンプで行うEVA(電動真空吸引法)があります。
掻爬法と比べて子宮内膜を傷つけるリスクが低く、手術時間も短い傾向です。
そのため、出血量が少なく術後の回復も早いなど、母体への身体的な負担が少ないのが大きな特徴です。
経口中絶
経口中絶は、手術ではなく「中絶薬」と呼ばれる薬を飲むことで妊娠を中断させる方法です。
日本では2023年に「メフィーゴパック」という経口中絶薬が正式に承認されました。
ただし、この薬を使用できるのは、妊娠9週0日までと早い時期に限られます。
この方法は、2種類の薬を決められた手順で服用し、人工的に子宮を収縮させて流産を引き起こします。
手術器具を子宮内に挿入しないため、子宮を傷つけるリスクがない点がメリットです。
しかし、必ず医師の厳格な管理下で使用しなければならず、慎重な経過観察を要します。
費用は全額自己負担となり、出血や腹痛といった副作用も伴います。
経口中絶薬「メフィーゴパック」内服の流れ(日本国内)
経口中絶薬「メフィーゴパック」は、1回飲めば終わりという単純な薬ではありません。
2種類の薬を段階的に服用し、医師の厳格な管理のもとで進める必要があります。
ここでは、服用から中絶完了までを順に見ていきましょう。
- ステップ1:初回診察・妊娠週数の確認
- ステップ2:1日目(医療機関内)|ミフェプリストンの内服
- ステップ3:2日目以降(自宅)|ミソプロストールの内服
- ステップ4:排出確認と経過観察(再診)
- 注意点・副作用
安全に中絶を完了させるためには、全工程で医師の指示に正確に従わなければなりません。
ステップ1:初回診察・妊娠週数の確認
経口中絶薬を用いるための最初のステップは、医療機関での診察です。
超音波検査(エコー検査)で正常な妊娠であること、そして妊娠週数が9週0日以内であることを正確に確認します。
この薬は、それ以降の週数での使用が認められていないため、確認は必須です。
診察では、医師から薬の作用や内服の流れ、考えられる副作用、リスクについて詳しい説明があります。
内容を十分に理解し、納得したうえで、本人の意思で同意書に署名をしてから治療が開始されます。
不安な点があればこの段階ですべて質問し、解消しておくことが大切です。
ステップ2:1日目(医療機関内)|ミフェプリストンの内服
医師の診察と同意書の提出が終わると、1種類目の薬「ミフェプリストン」を内服します。この薬は、妊娠の維持に不可欠な女性ホルモンの働きを抑え、胎児の成長を止める作用を持ちます。
重要な点は、この1錠目の薬は必ず医師の目の前、つまり医療機関内で服用しなければならないことです。
服用後、とくに大きな体調の変化がなければ、そのまま帰宅できます。
この時点では、強い腹痛や多量の出血が起こることは稀ですが、36〜48時間後に行う次のステップに向けて心身の準備を整えておく必要があります。
ステップ3:2日目以降(自宅)|ミソプロストールの内服
1錠目の薬を飲んでから36~48時間後に、2種類目の薬「ミソプロストール」を服用します。
子宮を収縮させる作用があり、妊娠組織を体外へ排出させる役割を担います。
医師の指示に従い、自宅などで頬の内側の粘膜に含んで溶かす方法で投与。
服用から数時間以内に、月経痛よりも強い下腹部痛や出血が始まります。
多くの場合、痛みと出血がピークに達する中で、胎嚢(たいのう)と呼ばれる赤ちゃんが入った袋が排出されます。
心身ともにつらい時間となりますが、医師の指示どおり安静に過ごすことが肝要です。
ステップ4:排出確認と経過観察(再診)
出血や腹痛があり、妊娠組織が排出されたあとも、自己判断で治療を終わりにしてはいけません。
薬を服用してから1週間前後で、必ず医療機関を再診する必要があります。
この診察は、中絶が安全に完了したかを確認するための最終ステップです。
診察では、超音波検査で子宮内を調べ、妊娠組織がすべてきれいに排出されているかを確認します。
万が一、組織の一部が子宮内に残っている「不全流産」の状態だと、感染症や大出血の原因となります。
その場合は、追加で子宮内をきれいにするための外科的な処置が必要になるかもしれません。
注意点・副作用
経口中絶薬には、効果だけでなく副作用もあります。
おもな副作用は、月経時よりも強い下腹部痛と多量の出血です。
吐き気や嘔吐、下痢、発熱、めまいなどが起こることもあります。
これらの症状は、薬が作用している過程で起こるものですが、日常生活に支障をきたす場合もあります。
お母さんと赤ちゃんのために
NIPT検査で安心を
詳しくはこちら
とくに注意が必要なのは、異常な量の大出血や、我慢できないほどの激しい腹痛、高熱が続くといった症状です。
このような場合は、処方された医療機関へ直ちに連絡し、指示を仰がなければなりません。
中絶に関する法律
日本における人工妊娠中絶は、個人の自由な意思だけで行えるものではありません。
「母体保護法」と「刑法」という2つの法律によって、厳しく管理されているからです。
母体保護法では、中絶が認められる条件や、中絶を実施できるのは都道府県から指定された「指定医」のみであることなどが定められています。
一方で、刑法には「堕胎罪」という規定があり、母体保護法で定められた条件や手続きを満たさない中絶は、犯罪となることを意味します。
母体保護法
日本では、中絶できる条件が「母体保護法」によって定められています。この法律は、母体の生命健康を保護することを目的としています。
母体保護法第14条によると、中絶手術がおこなえるのは以下の条件に該当する場合です。
条件に当てはまる場合、医師会からの指定を受けた医師のみが、本人と配偶者の同意を受けて人工中絶手術をおこなうことが可能です。
なお、配偶者が分からない場合や、配偶者の意思確認ができない場合は、配偶者の同意は必要ありません。
下記の条件を満たさない中絶は、刑法により堕胎罪に問われることになります。
母体保護法第 14条
第1項 都道府県の区域を単位として設立された公益社団法人たる医師会の指定する医師(以下「指定医師」という。)は、次の各号の一に該当する者に対して、本人及び配偶者の同意を得て、人工妊娠中絶を行うことができる。
第1号 妊娠の継続または分娩が身体的または経済的理由により母体の健康を著しく害するおそれのあるもの
第2号 暴行若しくは脅迫によってまたは抵抗若しくは拒絶することができない間に姦淫されて妊娠したもの
第2項 前項の同意は,配偶者が知れないとき若しくはその意志を表示することができないときまた は妊娠後に配偶者がなくなったときには本人の意思だけで足りる
引用元:厚生労働省 – 母体保護法(昭和23年07月13日法律第156号)
刑法第212条:自己堕胎罪
妊娠中の女子が薬物を用い、又はその他の方法により、堕胎したときは、1年以下の懲役に処する。
刑法第213条:同意堕胎罪
妊娠中の女子の嘱託を受け、又はその承諾を得て堕胎させた者は、2年以下の懲役に処する。 よって女子を死傷させた者は、3か月以上5年以下の懲役に処する。
刑法第214条:業務上堕胎罪(業務上堕胎及び同致死傷)
医師、助産婦、薬剤師又は医薬品販売業者が女子の嘱託を受け、又はその承諾を得て堕胎させたときは、3か月以上5年以下の懲役に処する。よって女子を死傷させたときは、6か月以上7年以下の懲役に処する。
刑法第215条:不同意堕胎罪
女子の嘱託を受けないで、又はその承諾を得ないで堕胎させた者は、6か月以上7年以下の懲役に処する。
刑法第216条:不同意堕胎致死傷罪
前条(第215条)の罪を犯し、よって女子を死傷させた者は、傷害の罪と比較して、重い刑により処断する。
引用元:e-Gov法令検索 – 刑法(明治四十年法律第四十五号)
お母さんと赤ちゃんのために
NIPT検査で安心を
詳しくはこちら
人工妊娠中絶可能な時期は21週6日までと定められています。初期中絶と中期中絶とあり、中絶をおこなう時期によって手術方法や費用、母体へのリスクも変わってきます。
中絶の手順
人工妊娠中絶の手順は、妊娠週数によって大きく異なります。
ここでは、妊娠週数による2つの区分について、その手順を解説します。
- ①初期中絶(妊娠11週6日まで)
- ②中期中絶(妊娠12週〜21週6日)
週数が進むほど、心身への負担や社会的・法的な手続きの重さが増していくことを理解しておく必要があります。
①初期中絶(妊娠11週6日まで)
妊娠11週6日までに行われる中絶を「初期中絶」と呼びます。
この時期の中絶は、比較的母体への身体的な負担が少なく、多くは日帰りでの処置が可能です。
初期中絶のおもな特徴について、以下3つの観点から見ていきます。
- 方法
- 流れ
- 特徴
ただし、身体的な負担が少ないとはいえ、決して簡単なことではありません。
心への影響も含め、慎重な判断が求められます。
方法
初期中絶のおもな方法は、吸引法です。
これは、細い管を子宮内に入れ、掃除機のように子宮内容物を吸い出す方法で、WHO(世界保健機関)も推奨する安全性と確実性の高い方法です。
子宮を傷つけるリスクが低く、現在では世界的な標準術式とされています。
従来行われてきた掻爬(そうは)法は、スプーン状の器具で子宮内を掻き出す方法です。
妊娠9週0日までのごく初期であれば、経口中絶薬を選択できる場合もあります。
流れ
まず、事前の診察で超音波検査などを行い、正常な妊娠であることと正確な週数を確認します。
手術当日は、多くの場合静脈麻酔などを使用し、眠っている間に処置が行われます。
手術自体にかかる時間は、10~15分程度と短いです。
手術後、麻酔から覚めるまでクリニック内で数時間安静にし、体調に問題がなければその日のうちに帰宅できます。
後日、子宮の回復状態などを確認するための術後検診を受ける必要があります。
処置は1日で完了するのが一般的です。
特徴
初期中絶の最大の特徴は、入院の必要がなく日帰りで処置が完了する点です。
中期中絶と比べて母体への身体的な負担が軽く、術後の回復も早い傾向にあります。
費用も中期中絶よりは低額です。
また、法的な手続きの面でも大きな違いがあります。
初期中絶の場合、役所への届出は必要ありません。
心への負担は当然ありますが、処置自体が短時間で終わるため、中期中絶のように出産と同じような身体的苦痛を長時間経験することはありません。
②中期中絶(妊娠12週〜21週6日)
妊娠12週0日から21週6日の間に行われる中絶を「中期中絶」と呼びます。
中期中絶の具体的な内容を、以下3つの項目に沿って説明します。
- 方法
- 流れ
- 特徴
この処置は、身体的・精神的・社会的にも大きな影響を及ぼすことを十分に理解する必要があります。
方法
中期中絶の方法は、手術ではありません。
人工的に陣痛を誘発し、出産と同じ形で死産するという方法がとられます。
まず、子宮の出口(子宮頸管)をゆっくりと広げるための前処置を行います。
その後、陣痛促進剤を投与して子宮の収縮を促し、自然の出産に近い形で胎児と胎盤を娩出(べんしゅつ)。
この方法は、母体の安全を最優先するために選択されるもので、数日間の入院が必要です。
流れ
まず、処置のために数日間入院します。
入院初日や2日目にかけて、ラミナリアという棒状の器具などを用いて、時間をかけてゆっくりと子宮の出口を広げる処置をします。
子宮口が十分に開いたあと、陣痛促進剤の投与を開始。
陣痛が始まってから赤ちゃんが娩出されるまでの時間は個人差が大きく、数時間から丸一日以上かかることもあります。
無事に娩出が完了したあとも、子宮の回復や体調管理のため、さらに1〜2日入院するのが一般的です。
全体の入院期間は3〜5日程度になることが多いです。
特徴
中期中絶のもっとも大きな特徴は、数日間の入院が必要となり、出産と同じ痛みと過程を経験する点です。
身体的な負担はもちろん、赤ちゃんを死産するという精神的な苦痛は計り知れません。
さらに、法律上の手続きも必要です。
妊娠12週以降の胎児は法律上「死産」として扱われるため、役所に「死産届」を提出する義務があります。
また、亡くなった赤ちゃんは、法律に基づいて火葬し、埋葬しなければなりません。
費用も初期中絶と比べて高額になります。
中絶の注意点と法的事項
人工妊娠中絶は、母体の安全を最優先に行われる医療行為ですが、同時に法律によって厳しく規定されています。
中絶を検討する際には、定められた期間や条件を必ず守らなければなりません。
法律で定められた条件を満たさない中絶は、母体保護法指定医であっても行えず、刑法上の堕胎罪に問われる可能性があります。
安全かつ合法的に行われるためには、法的な枠組みの理解が不可欠です。

お母さんと赤ちゃんのために
NIPT検査で安心を
詳しくはこちら
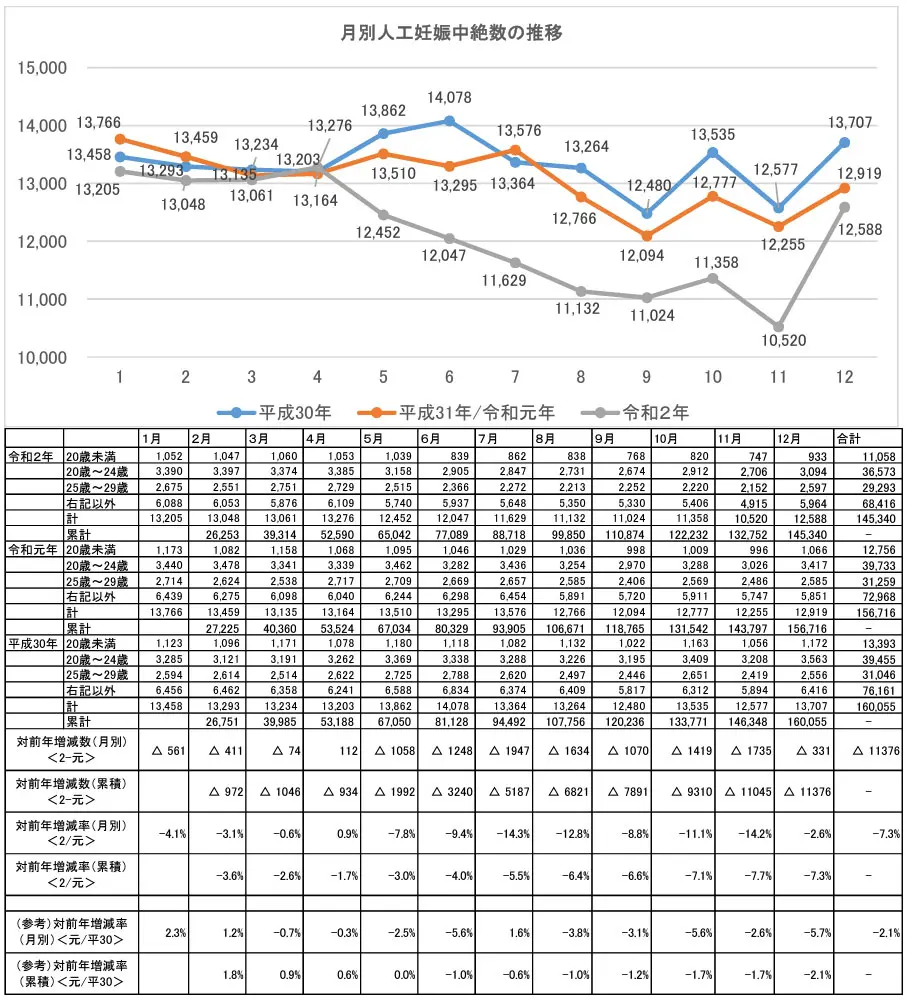
人工妊娠中絶件数は年々減少傾向に
引用: 厚生労働省 – 令和2年度の人工妊娠中絶数の状況について
厚生労働省の統計によると、日本国内の人工妊娠中絶の件数は、長期的には減少傾向にあります。
これは、避妊に関する知識の普及や、妊娠・出産に対する価値観の変化などが背景にあると考えられます。
しかし、全体の件数が減っている一方で、出生前診断の結果を受けての中絶は、また別の側面を持つ複雑な問題です。
出生前診断がもたらす生命倫理の問題や、障害のある子どもを育てる社会的な環境について、私たちに重い課題を投げかけています。
出生前診断を受ける前に確認すべきこと
出生前診断は、ただ検査を受けて結果を知ることだけが目的ではありません。
検査を受けるという決断は、その後の人生を左右する可能性のある、重いものです。
検査を受けると決める前に、とくに確認しておきたい2つのポイントを解説します。
- 出生前診断後のサポートの有無
- 出産後の社会的サポートの内容
これらを事前に知っておくことで、どのような結果が出ても冷静に向き合い、納得のいく選択をするための土台となります。
出生前診断後のサポートの有無
出生前診断を提供する医療機関は増えていますが、そのサポート体制は一様ではありません。
中には検査を行い、結果の数値を伝えるだけで、その後の十分なフォローがない施設も存在します。
大切なのは、検査後のサポートが充実している医療機関を選ぶことです。
陽性の結果が出た際に詳しい説明や精神的なケア、今後の選択肢に関する相談に乗ってくれる体制が整っているかを確認しましょう。
NIPTで陽性だった場合に、羊水検査などの確定診断へスムーズに移行できるかどうかも重要なポイントです。
1人で不安を抱え込まずに済むよう、信頼できるサポート体制を持つ機関を選びましょう。
出産後の社会的サポートの内容
出生前診断で陽性の結果が出たとき、多くの方が「障害のある子を、自分たちで育てていけるだろうか」という経済的、社会的な不安に直面します。
妊娠を継続するという選択肢を考えるうえで、どのような公的サポートがあるかを知っておくことは肝心です。
日本には、障害のある子どもやその家族を支えるためのさまざまな福祉制度があります。
たとえば、経済的な負担を軽減する「特別児童扶養手当」や、医療費の助成制度などです。
また、療育や教育に関する専門的な支援を受けるための「療育手帳」という制度もあります。
これらの制度の内容や利用条件は、お住まいの自治体によって異なります。
詳しくは、市区町村の福祉担当窓口に問い合わせてみましょう。
お母さんと赤ちゃんのために
NIPT検査で安心を
詳しくはこちら
ヒロクリニックのサポート体制
ヒロクリニックでは、出生前診断が単なる検査ではなく、ご家族の未来に関わる選択であると深く理解しています。
そのため、私たちは検査を提供するだけでなく、その前後の過程に寄り添う万全のサポート体制を整えています。
当院には、産婦人科専門医はもちろん、出生前コンサルト小児科医や臨床遺伝専門医が在籍。
検査結果について不安や疑問がある方には、ご希望に応じて専門医による詳しい遺伝カウンセリングを提供しています。
NIPTで陽性の結果が出た際には、その後の羊水検査への移行もスムーズにサポートし、検査費用を補助する制度もご用意しています。
どのような些細なことでも、安心してご相談ください。
まとめ
出生前診断の結果と向き合い、難しい選択を迫られたとき、専門家によるサポートが不可欠です。
ヒロクリニックには産婦人科や遺伝の専門医が在籍しており、どのような些細なことでもご相談いただけます。
万が一陽性だった場合には、羊水検査の費用を最大20万円まで補助する制度も整えています。
24時間受付可能なWeb予約から、まずはお気軽にお問い合わせください。
【参考文献】
- 国立成育医療研究センター – 日本のダウン症候群出生数は、ほぼ横ばいと推定される
- 日本産科婦人科医会 – 人工妊娠中絶について教えてください。
- 日本産科婦人科医会 – 人工妊娠中絶ができる条件とは何ですか?
- デジタル六法全書 – 第二十九章 堕胎の罪
お母さんと赤ちゃんのために
NIPT検査で安心を
詳しくはこちら
Q&A
-
QNIPTによる出生前診断はどのようなものですか?NIPTは、母体の血液からDNAを分析し、胎児の染色体異常を非侵襲的に検出する検査です。ダウン症候群(21トリソミー)などの染色体異常症を高精度で検出することができ、妊娠早期に実施可能です。
-
Q20代後半でNIPT(新型出生前診断)を受ける割合はどれくらいですか?地域や医療機関によって異なりますが、高齢出産のリスクが広く認識されているため、情報を得たうえで検査を受ける若年層が増えています。20代後半の女性では、出産に関するリスクの認識や将来の計画に基づいて検討されることが多いです。
-
Q20代後半でNIPT(新型出生前診断)を受けるメリットは何ですか?早期に胎児の健康状態を知ることで適切な医療介入が可能になること、心の準備や必要なサポートを早めに整えることができることなどがあります。
-
Q20代後半でも高齢出産に関するリスクはありますか?20代後半の妊娠では、35歳以上で妊娠する高齢出産に比べてリスクは一般的に低いとされています。しかし、個々の健康状態や生活習慣、家族歴などによっては特定のリスクが高まる可能性もあるため、定期的な妊婦健診を受け、必要に応じて出生前診断を含む適切な医療を受けることが重要です。
-
Qnipt陽性結果が誤っている可能性はありますか?niptは高精度な検査ですが、稀に偽陽性や偽陰性の結果が出ることがあります。陽性結果が出た場合は、確定診断を行って染色体異常の有無を正確に確認することが重要です。
-
Q新型出生前診断で陽性結果が出た場合のサポートはありますか?新型出生前診断で陽性結果が出た場合、羊水検査費用をサポートいたします。
-
Q出生前診断で陽性結果が出た場合の中絶率はどれくらいですか?出生前診断で陽性結果が出た場合の中絶率は約90%とされています。中絶の理由には、身体的・経済的に産み育てることが困難なケースが多く含まれます。
-
QNIPT陽性結果が陰性に変わることはありますか?NIPTの結果が陽性の場合、確定診断を行うことで稀に陰性と判定されることがあります。これは、NIPTが高精度であるものの、確定診断ではないためです。確定診断で正確な結果を確認することが重要です。
-
Q出生前診断で陽性結果が出た場合、中絶を選択する人はどのくらいいますか?出生前診断で陽性結果が出た場合、中絶を選択する割合は約90%とされています。これは身体的・経済的な理由が多く含まれます。
-
Q出生前診断で陽性結果が出た場合、中絶を選ぶかどうかはどのように決めればよいですか?パートナーや医師と十分に話し合い、家庭の状況や価値観を考慮したうえで慎重に判断することが大切です。遺伝カウンセリングを利用するのも有効です。
-
Q出生前診断でダウン症と分かった場合、中絶可能な時期はいつまでですか?日本では母体保護法に基づき、妊娠21週6日まで中絶が可能です。それ以降は法律で中絶が禁止されています。
-
Q中絶を選択する場合、初期中絶と中期中絶ではどのような違いがありますか?初期中絶(妊娠12週未満)は子宮内容除去術が行われ、比較的簡単な手術で済みます。中期中絶(妊娠12週以降)は人工的に陣痛を誘発する方法が用いられ、母体への負担が大きくなります。
-
Q中絶の費用はどのくらいかかりますか?費用は妊娠週数や施設によって異なりますが、初期中絶で約10万円、中期中絶では20万円以上かかる場合があります。保険適用外となるため、事前に確認することが重要です。
-
Q出生前診断で陽性と分かった場合、必ず中絶しなければならないのでしょうか?いいえ、中絶の選択は妊婦や家族の意思に委ねられます。診断結果をもとに妊娠を継続するか中絶するかを選ぶことができます。
-
Q中絶を選択する際、法律で定められた条件はありますか?母体保護法により、母体の健康を著しく害する恐れがある場合や、暴行・姦淫による妊娠の場合に中絶が認められています。
-
Q出生前診断で陽性結果が出た後、相談できるサポートはありますか?遺伝カウンセリングや専門医との診察を受けることで、診断結果について詳しい説明や中絶を含む選択肢についての支援を受けることができます。
-
Q出生前診断の結果をもとに中絶を選択することに倫理的な問題はありますか?出生前診断を基に中絶を選択することは、生命の選別や優生思想といった倫理的な議論を呼び起こすことがありますが、最終的な判断は妊婦や家族に委ねられています。
-
Q中絶後に身体や心に影響はありますか?身体的には短期間で回復することが多いですが、中期中絶では入院が必要になる場合もあります。精神的には後悔や悲しみを感じるケースがあるため、専門家のカウンセリングを受けることが推奨されます。
-
Q出生前診断の結果で陽性が出た場合、すぐに中絶を選ぶべきですか?すぐに決断する必要はありません。確定診断を行い、十分に話し合ったうえで選択することが大切です。
-
Q経済的な理由で中絶を選択することは許されるのでしょうか?母体保護法では、経済的理由が母体の健康を著しく害する場合に中絶が認められています。この場合、指定医師の診断と配偶者の同意が必要です。
出生前診断は出産前にダウン症(21トリソミー)など胎児の病気を知ることができる一方、中絶(堕胎)の判断材料となるのでは、といった倫理的な問題が議論されています。本記事では出生前診断の倫理的課題や法律、中絶の選択についてを医師が解説します。
記事の監修者

岡 博史先生
【役職】
NIPT専門クリニック医学博士
ヒロクリニック統括院長
【資格】
平成8年 医師免許 取得
平成14年 慶應義塾大学医学博士号 取得
平成15年 皮膚科専門医 取得
平成29年 産業医 取得
【略歴】
平成8年 慶應義塾大学医学部 卒業
平成8年 慶應義塾大学医学部皮膚科学教室 入局
平成11年 川崎市立川崎病院総合心療内科 勤務
平成12年 川崎市立川崎病院皮膚科 勤務
平成14年 慶応義塾大学病院皮膚科 勤務
平成17年 城本クリニック 勤務
平成20年 ヒロクリニック開院・院長就任
平成21年 医療法人社団福美会 設立・理事長就任
【所属】
医療法人社団福美会
【SNS】
YouTube ひろし先生の正しいエビデンス妊娠ch
TikTok ひろし先生の正しいエビデンス妊娠情報局
 中文
中文